Risultati preliminari di un’indagine del Gruppo di studio Obesità Infantile della Società Italiana di Endocrinologia e Diabetologia Pediatrica (SIEDP).
di Rita Tanas (*)
L’obesità in età evolutiva è un serio problema di sanità pubblica in Italia, spesso associata a forte stigma in vari ambienti compresi quelli sanitari. Nonostante sia ormai riconosciuta come malattia, i pediatri di famiglia, come quelli ospedalieri, fanno fatica ad affrontarne serenamente ed efficacemente la cura. La presenza di correlati psicosociali, come ridotta autostima, esperienze di bullismo e di stigma sociale rappresentano una forte barriera al cambiamento. In particolare, in sanità, l’uso delle parole percepite come offensive può creare un distacco tra il paziente e il curante, influenzando l’aderenza al trattamento. Riportiamo i risultati preliminari di un questionario compilato da 391 genitori e 249 ragazzi in eccesso di peso per identificare i termini più motivanti per affrontare l’argomento senza suscitare colpa e giudizio fra il giugno 2019 ed il febbraio 2020. Dei 10 termini proposti, quelli considerati più motivanti sono stati “peso non salutare” e “peso”, quelli più offensivi “molto grasso” e “grasso”. I pediatri dovrebbero usare termini non deridenti nell’affrontare la valutazione dei loro pazienti ed evitare parole sentite come offensive, chiedendo proprio a loro di aiutarli nella scelta.
Premessa
L’epidemia mondiale dell’obesità in età evolutiva non si arresta e, nonostante l’impegno dei sistemi sanitari nazionali, aumentano i casi ad inizio precoce e le forme severe e complicate.
Studi evidence-based dimostrano che la “comunicazione” tra professionista e famiglia rappresenta un’abilità chiave per un intervento efficace e duraturo, finalizzato a una ristrutturazione degli schemi cognitivo-comportamentali relativi al cibo, all’attività motoria e allo stile di vita. Il colloquio motivazionale è stato proposto per promuovere un cambiamento nel modo di parlare del professionista e quindi quello del paziente. Il Change Talk del paziente, ossia il cambiamento del suo modo di parlare, è risultato efficace nel predire il miglioramento persistente dei comportamenti. Per favorirlo occorre che il professionista sostenga l’autodeterminazione, solleciti la narrazione e ascolti con tecniche di riflessione.
Per realizzare ciò è indispensabile che i sanitari abbiano consapevolezza dello stigma associato ai termini con cui viene “etichettata” l’obesità.
La stigmatizzazione è un fenomeno sociale che attribuisce una connotazione negativa a un membro o a un gruppo della comunità. Riferito al peso, lo stigma è un insieme di rappresentazioni negative attribuite a un individuo per il suo peso, con conseguente derisione e discriminazione. Bambini e ragazzi con obesità sono frequente bersaglio di stigmatizzazione e bullismo. La lotta allo stigma sul peso è una priorità, dal momento che può rappresentare un ostacolo importante per curati e curanti: i primi fortemente condizionati dalle esperienze stigmatizzanti che facilitano l’aumento di peso anziché impedirlo, i secondi che, pur riconoscendo il loro importante ruolo di supporto, non riescono a seguire le raccomandazioni ufficiali, gravati da mancanza di tempo e di formazione, accesso limitato a collaborazioni specialistiche, paura di peggiorare la relazione e sfiducia nei risultati.
Lo stigma, consapevole e non, è presente ovunque: comincia in famiglia, continua a scuola, sul lavoro, in Sanità e persino tra i pediatri.
Le persone stigmatizzate precocemente e ripetutamente, finiscono per interiorizzare lo stigma. Lo stress che ne consegue rende arduo o impossibile curarsi
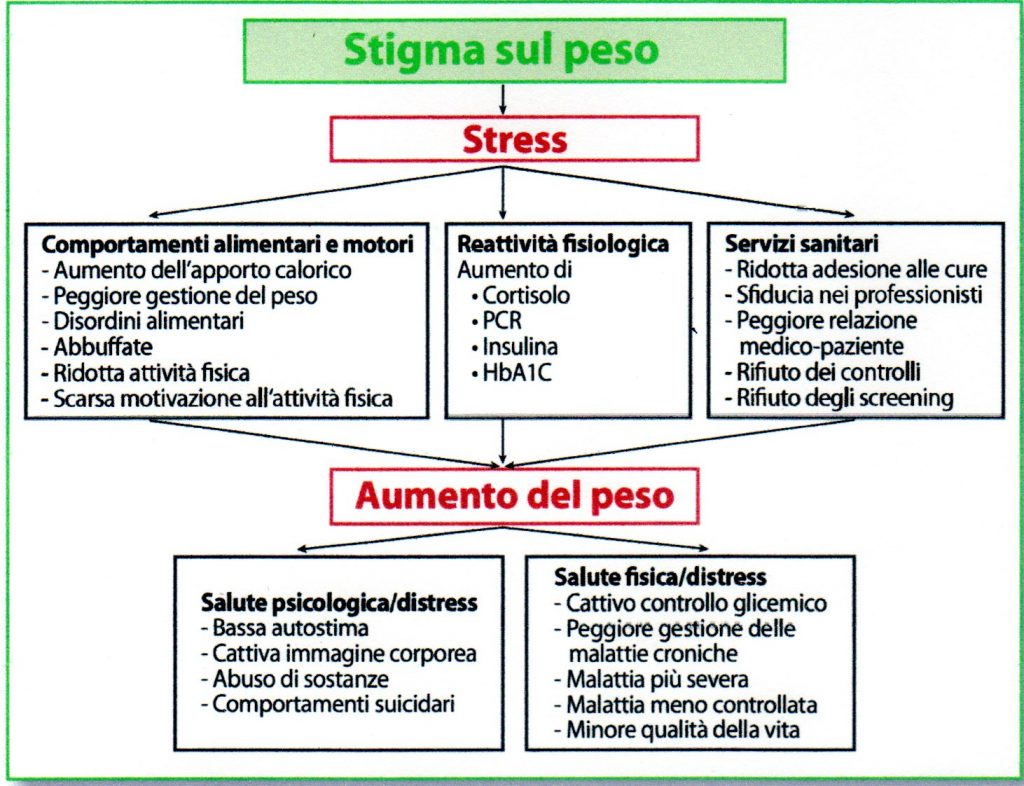
L’American Academy of Pediatrics raccomanda agli operatori sanitari di usare un linguaggio sensibile e non stigmatizzante, parlando più generalmente di peso e non di obesità con le famiglie, per non compromettere la qualità delle cure. Nasce una maggiore attenzione alle parole usate dai professionisti nei confronti delle persone con obesità e la necessità di identificare i termini motivanti alla cura e non stigmatizzanti. Il cambiamento del linguaggio dei professionisti richiede il superamento della convinzione, non sostenuta dall’evidenza, che essere meno incisivi riduca la motivazione, mentre sentirsi colpevoli sia incentivo a cambiare. Al contrario, l’esperienza clinica evidenzia che l’essere colpevolizzati attivi meccanismi difensivi di spostamento della colpa dalle famiglie, ai figli e ai professionisti, ritenuti incapaci di curare la malattia, e viceversa.
Quali sono, dunque, le parole più opportune per il professionista sanitario che voglia avviare un percorso di “cura” per l’obesità?
Wadden & Didie nel 2003 hanno pubblicato un lavoro “What’s in a Name?”
in cui affermano che l’uso di parole potenzialmente offensive va evitato, per il rischio che i pazienti con eccesso di peso, rattristati o offesi dalle prime parole del medico, abbandonino il percorso di cure appena intrapreso. Da allora vari studi hanno ripreso questo tema con adulti, genitori e ragazzi con obesità. Rebecca Puhl ha selezionato 33 studi che concordano sull’utilizzo di una terminologia neutra, anche se il linguaggio potrebbe variare in funzione di genere, età, etnia, stato ponderale e livello socio-culturale. Un’ulteriore considerazione riguarda l’ambito linguistico, secondo cui il significato delle parole varia in funzione della lingua utilizzata, delle tradizioni culturali, e delle esperienze soggettive.
Lo studio
Allo scopo di valutare le preferenze sull’uso in ambito sanitario delle parole relative al peso da parte dei genitori e/o dei loro figli con sovrappeso/obesità, è stato avviato uno studio multicentrico trasversale nell’ambito del gruppo di studio “Obesità infantile” della SIEDP.
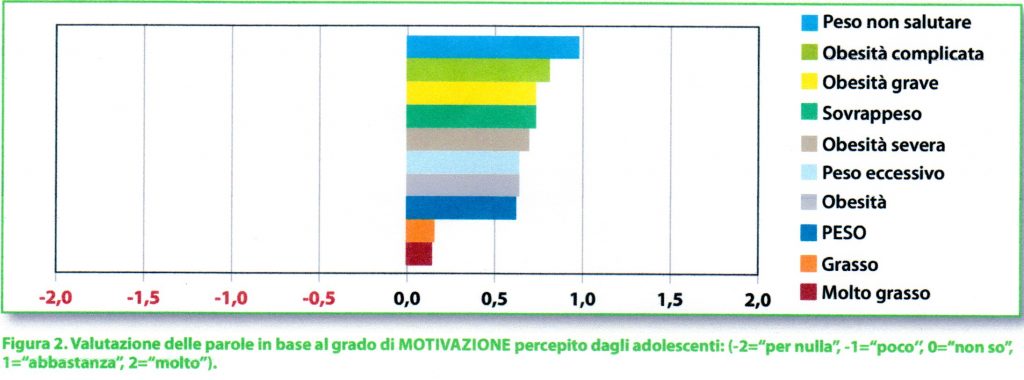
Lo studio è stato approvato dal Comitato Etico Inter-Aziendale Campania Sud e dai Comitati Etici dei singoli Centri. Tutti i genitori e gli adolescenti di età superiore a 11 anni con sovrappeso o obesità sono stati reclutati in maniera consecutiva e invitati a compilare un questionario su 10 termini comunemente usati dai professionisti durante la visita ambulatoriale in riferimento all’eccesso di peso (Figura 2).
Per ciascun termine il ragazzo e il genitore dovevano rispondere alle domande: “Quanto queste parole, solitamente usate dai medici per descrivere il peso di tuo/a figlio/a, ti sembrano motivanti? Quanto queste parole, solitamente usate dai medici per descrivere il peso di tuo/a figlio/a, ti sembrano offensive? “ Le risposte sono state valutate su una scala Likert a 5 punti (-2=“per nulla”, -1=“poco‘’, 0=“non so”, 1=“abbastanza”, 2=“molto’’)
Risultati
Hanno aderito 17 Centri dedicati alla cura dell’obesità pediatrica distribuiti sul territorio nazionale e dieci pediatri di famiglia campani. Le analisi preliminari qui riportate si riferiscono ai questionari compilati da 391 genitori e 249 ragazzi, dal giugno 2019 fino al febbraio 2020, poiché la pandemia da COVID-19 ha bloccato l’attività clinica degli ambulatori dedicati e, di conseguenza, la somministrazione del questionario.
Per tutte le parole i genitori hanno dato punteggi superiori sulla scala “motivante” rispetto ai ragazzi. I termini considerati più motivanti sono stati “peso non salutare”, “peso” e “sovrappeso” per i genitori e “peso non salutare” per i ragazzi. Per tutti, i termini meno motivanti sono stati “molto grasso” e “grasso” (Figura 2).
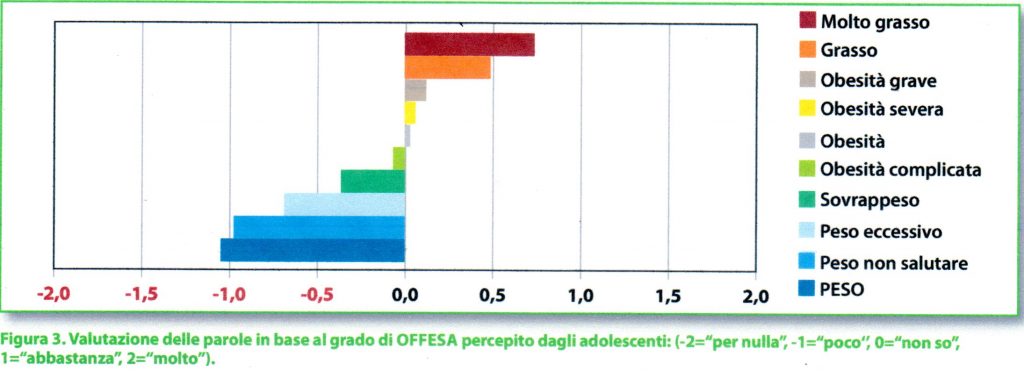
I punteggi di tutti i partecipanti sui termini ritenuti “offensivi” sono stati più decisi, indicando idee più chiare e coerenti (Figura 3): tutte le parole hanno ricevuto punteggi più elevati sia dai ragazzi sia dai genitori. I termini considerati più offensivi sono stati “molto grasso” e “grasso” e le parole meno offensive sono state “peso non salutare” e “peso”
Discussione
Il presente lavoro offre una valutazione, espressa da un campione di genitori e ragazzi italiani, della terminologia da utilizzare sul peso corporeo, al fine di migliorare la comunicazione professionale e ridurre lo stigma sul peso.
Un recente studio statunitense, condotto su soggetti adulti in cura per l’obesità, afferma che non essere più stigmatizzati permette di impegnarsi nell’auto-accettazione, non preoccuparsi delle valutazioni degli altri e investire in salute, mentre, continuare ad esserlo induce a focalizzarsi esclusivamente sul calo di peso, aumenta i sensi di colpa, la ruminazione delle esperienze di stigma e peggiora la salute.
I risultati preliminari del nostro studio indicano una maggiore preferenza tra i genitori e gli adolescenti per parole neutre come “peso non salutare”, “peso”, “sovrappeso”, come già in altri studi. Le parole “sovrappeso”, “obesità”, “obesità severa, grave e complicata”, comunemente usate in ambito sanitario per formulare la diagnosi, sono state accettate dalla maggioranza di genitori e ragazzi probabilmente perché valutate come termini diagnostici privi di giudizio morale. Ciò rassicura sulla capacità delle famiglie di accettarli nei referti, senza sentirsi offese. Dato che le emozioni suscitate dalle parole dipendono dalle esperienze subite dai ragazzi, è possibile che questi termini siano tollerati perché non utilizzati negli episodi di stigma o bullismo.
Lo studio conferma la necessità di evitare parole offensive come “grasso” e “molto grasso” e invita a riflettere. Data la variabilità delle preferenze, infatti, sarebbe opportuno evitare ipotesi semplicistiche su quali parole faranno sentire più a loro agio la famiglia in ambulatorio, chiedendo a ciascun ragazzo/ genitore “potremmo parlare del tuo/suo peso oggi?” e “con quali parole vi sentireste più a vostro agio mentre ne parliamo?”. Tale approccio permetterebbe ai professionisti di aprire più serenamente la conversazione su un tema delicato avviando un colloquio rispettoso, solidale e non angosciante. Inoltre, chiedere agli adolescenti le loro preferenze può incoraggiare il racconto di esperienze di derisione e la costruzione di storie “nuove”.
È interessante notare che nelle valutazioni sui termini offensivi non sono emersi rifiuti fortemente condivisi. È possibile che tutte le parole sul peso siano considerate positivamente, cioè più motivanti che offensive, almeno dai genitori, quasi tutti consapevoli dell’eccesso ponderale dei loro figli. Per i ragazzi, invece, nessuna parola sembra davvero motivante.
Infine, il questionario prevedeva una risposta aperta, chiedendo al compilatore di suggerire una parola motivante e una offensiva.
Solo un quarto ha suggerito una parola motivante (i padri più spesso delle madri). La madre di una ragazza campana di 14 anni ha scritto: “le parole che usate vanno tutte bene perché aiutano a migliorare, anzi…” quella di una ragazza di 16 anni, invece: “non ci sono parole motivanti, la motivazione è dentro di te”. Un ragazzo (siciliano di 11 anni) ha scritto “non esiste una parola motivante” e un altro (napoletano di 12 anni) “fate come volete”.
L’iniziativa di suggerire una parola offensiva è stata accolta più spesso: metà delle risposte sono state “grasso” e “molto grasso”. Un ragazzo di 10 anni di Salerno scrive: “sono offensive, però motivano”; un altro di 11 anni napoletano, anziché suggerire una parola offensiva, scrive “Vedete voi…”.
Il peso corporeo è una questione emotivamente carica, specialmente per i giovani, e le discussioni relative, per gli alti livelli di colpevolizzazione e stigmatizzazione spesso interiorizzata, sono percepite come dolorose o angoscianti. Il tema suscita nei ragazzi grande disagio tanto che, anche se non credono che gli operatori possano essere capaci di motivarli, chiedono almeno di non essere più derisi.
Un limite dello studio può essere rappresentato dal fatto che nel campione finora esaminato solo il 20% dei genitori aveva un figlio oltre i 14 anni ed è possibile che le preferenze varino in adolescenza avanzata.
Quasi tutti i genitori hanno accettato volentieri la compilazione del questionario come una forma strategica di collaborazione e solo raramente si sono rifiutati di compilarlo adducendo come motivazione la “mancanza di tempo”.
Alcuni colleghi, completata la raccolta, hanno chiesto di utilizzare il questionario come strumento di cura, per migliorare la relazione con le famiglie e sensibilizzarle allo stigma a scuola e in casa. Durante la terapia, infatti, molti genitori parlano spesso di peso e dimagrimento con i loro figli senza accorgersi di ostacolarla anziché favorirla.
Il completamento della raccolta dei questionari permetterà di approfondire alcuni aspetti e valutare eventuali differenze per genere, età, area di provenienza e tipologia di ambulatorio.
Sarà importante per il futuro:
- valutare le preferenze terminologiche nei bambini, nell’adolescenza avanzata e nelle minoranze;
- esaminare la relazione fra preferenze, episodi di stigmatizzazione subita ed emozioni suscitate;
- valutare come la terminologia usata dal professionista influenzi l’adesione alla cura e i suoi esiti.
Conclusioni
I risultati preliminari di questo studio permettono già di fare alcune considerazioni sull’uso dei termini relativi all’eccesso ponderale nei contesti sanitari. La scelta del linguaggio potrebbe migliorare l’approccio e avviare una comunicazione facilitante. Un medico che si riferisce a un bambino con un linguaggio stigmatizzante può indurre i genitori a cambiare medico o evitare ulteriori visite. L’etichettatura mette i genitori sotto accusa, impedendo loro di conoscere la complessità delle cause dell’obesità e cercare le soluzioni più adeguate.
Certamente un linguaggio rispettoso è solo un primo passo: non basta cambiare le parole. Anche i bambini sentono l’interesse del professionista verso i loro problemi, il suo desiderio di aiutarli o considerarli un numero e porre loro velocemente etichette senza speranza. Se le parole da sole non possono garantire che l’interazione professionista-famiglia sia efficace e centrata sui suoi bisogni, senza un linguaggio rispettoso, non è possibile offrire cure efficaci.
Dato che il trattamento dell’obesità è complesso, la comunicazione paziente-professionista dovrebbe essere un obiettivo su cui focalizzare la formazione in quanto le parole possono aiutare a guarire, o piuttosto danneggiare, anche involontariamente, le famiglie e i ragazzi che lottano contro l’eccesso di peso. Forse andrebbero rivisti i termini diagnostici ufficiali da riportare sul referto
(*) Pediatra Endocrinologo Membro Società Italiana di Pediatria, Ferrara

